MSF et Ebola dans le Nord-Kivu. Positionnement, politique et pertinence
Natalie Roberts
Cet article a été publié le 22 décembre 2021 dans le Journal of Humanitarian Affairs (numéro 3, volume 3).
Cet article explore les actions de Médecins sans frontières lors de l'épidémie d'Ebola 2018-2020 au Nord Kivu, en République démocratique du Congo. Basé sur les expériences des praticiens impliqués dans la réponse, y compris l'auteur, et sur le positionnement public de MSF au cours de la première année de l'épidémie, il soutient que, bien que les actions des acteurs de la réponse aient été généralement bien intentionnées, elles peuvent rarement être décrites comme sauvant des vies, peuvent avoir exacerbé la transmission de la maladie au lieu de la limiter et ont eu l'effet pervers d'alimenter la corruption et la violence. L'article documente et analyse les contradictions dans le positionnement moral et technique de MSF, ainsi que les relations complexes entre l'organisation et les institutions internationales et congolaises qui ont mené la réponse. Il soutient que l'échec médical et social de la réponse est le résultat d'une croyance initiale en une stratégie conçue à un moment où le seul résultat réalisable était de soulager la souffrance, et de l'incapacité ultérieure de l'organisation à convaincre les autorités en charge de la réponse d'ajuster leur approche. Il suggère que pour réussir à l'avenir, de nouveaux protocoles doivent être élaborés et approuvés sur la base d'une meilleure compréhension sociale et politique et d'une meilleure connaissance des outils disponibles actuellement.
Introduction
L’épidémie d’Ebola survenue dans l’est de la République démocratique du Congo, principalement dans le Nord-Kivu, entre 2018 et 2020, a été la première épidémie majeure de la maladie depuis celle qui a sévi en Afrique de l’Ouest de 2013 à 2016. Des progrès biomédicaux spectaculaires ont été réalisés avant et au cours de l’épidémie du Kivu, parmi lesquels le développement rapide de tests, de traitements, de vaccins et de prises en charge cliniques efficaces. La réponse s’est caractérisée par un budget extraordinairement important réparti entre une myriade d’organisations scientifiques, de santé publique, des Nations unies et humanitaires, ainsi que le gouvernement congolais et les institutions étatiques. Présente de longue date dans la région et forte de son rôle majeur dans la réponse à l’épidémie d’Ebola en Afrique de l’Ouest, Médecins sans frontières (MSF) s’est positionnée comme un acteur clé de la réponse dès le premier jour de l’épidémie. Néanmoins, malgré l’intégration de tous les éléments considérés comme nécessaires au succès, la réponse à l’épidémie d’Ebola au Kivu (que nous appellerons ici « la réponse » a finalement été qualifiée d’« échec systématique et catastrophique ayant conduit à des milliers de morts »Médecins Sans Frontières, ‘How the Ebola Response Failed the People of DRC’, opinion, 24 mars 2020..
Après avoir travaillé dans le Nord-Kivu au sein de la section française de MSF entre février et septembre 2019, j’ai été sollicitée par le directeur des opérations pour mener des recherches sur l’épidémie et les actions de MSF dans la réponse, afin d’éclairer les choix futurs. Pourquoi et comment la réponse a-t-elle « échoué », et de quelle façon MSF y a-t-elle contribué ? Pouvons-nous éviter de répéter ces erreurs à l’avenir, et comment ? En plus d’analyser ma propre expérience et de passer en revue les documents internes de MSF liés à l’épidémie, j’ai interviewé des praticiens de MSF et d’autres structures impliquées dans la réponse, et leur ai demandé de décrire leurs intentions, leurs actions, les principaux obstacles rencontrés et leur évaluation des résultats. Partant du principe que la liberté d’action de MSF « dépend en grande partie des ambitions de l’organisation, du soutien diplomatique et politique sur lequel elle peut compter, et de l’intérêt porté à son action par les personnes au pouvoir »Magone, C., Neuman, M. and Weissman, F. (dir.), Agir à tout prix ? Négociations humanitaires : l’expérience de Médecins Sans Frontières, La Découverte, Paris, 2011. ,cet article explore les contradictions concernant le positionnement moral et technique de MSF avant et pendant l’épidémie du Kivu, et analyse l’impact que les relations compliquées entre l’organisation et les institutions internationales et congolaises dirigeant la réponse ont eu sur les actions de MSF, et sur la perception que nous en avons. L’article est organisé chronologiquement : il décrit en premier lieu le contexte, puis examine la manière dont certains événements majeurs, survenus au cours de la première année de l’épidémie, ont influencé le positionnement des acteurs impliqués dans la réponse à Ebola. Il se concentre sur MSF, et sur deux événements fondamentaux qui l’ont touchée au cours de cette période : les attaques contre deux centres de traitement Ebola gérés par l’association en février 2019 et les changements dans le leadership de la réponse en juillet 2019.
Contexte
MSF et Ebola en Afrique de l’Ouest
La plus grande épidémie d’Ebola jamais déclarée a commencé en Afrique de l’Ouest à la fin de l’année 2013 et s’est terminée en 2016. MSF a reçu des éloges pour la rapidité et l’ampleur de sa réponse et pour avoir souligné les insuffisances de l’Organisation mondiale de la santé (OMS)Birrell, I., ‘The Ebola Outbreak Has Produced Some Real Heroes – but Western Governments Are Not among Them’, Independent, 19 octobre 2014. .MSF était « considérée comme une référence en tant qu’organisation médicale et humanitaire, avec une légitimité majeure dans la réponse à Ebola », et a été le moteur de la mise en œuvre à grande échelle d’une stratégie opérationnelle initialement développée pour réagir face aux épidémies habituelles, beaucoup plus petites, de la maladieMédecins Sans Frontières, MSF OCB Ebola Response – Medico-operational. Report. MSF Stockholm Evaluation Unit, 2016..
Quand, en 2014, des recommandations ont été faites au Parlement européen pour que la « direction [de la réponse] soit confiée à une organisation non gouvernementale [ONG] – dans ce cas particulier, à Médecins sans frontières », les directeurs de MSF ont insisté sur le fait qu’elle n’avait « ni la légitimité, ni les compétences, ni le désir d’assurer la direction politique de la crise d’Ebola en Afrique de l’Ouest »Nierle, T. and Jochum, B., Ebola : MSF n’a pas à remplacer les Etats pour gérer la crise’, Le Temps, 30 octobre 2014.. En se fondant sur la recherche ethnographique qu’il avait précédemment menée sur l’organisation, le professeur RedfieldRedfield, P., ‘Medical Vulnerability, or Where There is No Kit’, Limn, Issue 5: Ebola’s Ecologies, 2015. a convenu que MSF était de par sa nature non adaptée pour diriger la réponse, car l’organisation « fonctionne aussi indépendamment que possible… et émet des exhortations d’ordre moral, pas des ordres », son action dépendant de l’existence d’une infrastructure de santé dotée d’une dimension politique et technique. Cependant, dans une situation où la méconnaissance de la maladie par les autorités sanitaires nationales était exacerbée par l’incapacité de l’OMS à diriger la réponse efficacement, l’évidente supériorité technique de MSF, sa capacité d’action rapide et sa faculté à se faire entendre ont fait que l’organisation était néanmoins considérée par beaucoup comme le leader de la réponseCheck Hayden, E., ‘Ebola Outbreak Thrusts MSF into New Roles’, Nature, 522, 18–19, 2015.. Après avoir critiqué la direction de l’OMS, qu’elle a qualifiée de « lente, dérisoire et irresponsable »Médecins Sans Frontières, ‘The Failures of the International Outbreak Response’, opinion, 29 août 2014., MSF a organisé des discussions internationales et formé d’autres organisations, dont l’OMS, à ses protocoles Ebola. Au plus fort de l’épidémie, entre mars 2014 et mars 2015, MSF a dépensé 77 millions d’euros dans la réponse à Ebola et employé 5 300 personnes en Afrique de l’Ouest, dont 28 ont été contaminées par le virus et 14 sont mortesMédecins Sans Frontières, An Unprecedented Year: Médecins Sans Frontières’ Response to the Largest Ever Ebola Outbreak. Report, 2016..
Pourtant, une fois l’épidémie terminée, après plus de 28 600 cas et 11 300 décès, il y eut peu de réflexion critique sur les résultats quantitatifs ou qualitatifs de l’intervention de MSF, et notamment sur son impact en matière de réduction significative de la mortalité, de la transmission de la maladie ou de la durée de l’épidémie ; peu également sur la justification ou non, au regard des résultats atteints, des ressources massives déployées et des conséquences physiques et psychologiques lourdes dont ont souffert les acteurs de la réponse. Avant 2013, MSF acceptait que ses interventions échouent à sauver des vies ou à limiter la transmission, notamment en raison de l’absence de vaccins ou de traitements efficaces, et justifiait la poursuite de son intervention au nom de l’allègement des souffrancesRedfield, op.cit.. Lors de l’épidémie en Afrique de l’Ouest, un désaccord a surgi, remettant en question le fait que les actions de MSF atteignent même cet objectif. Certains médecinsMcNeil, D. G Jr ‘Ebola Doctors Are Divided on IV Therapy in Africa’, New York Times, 1 janvier 2015 ; Médecins Sans Frontières, MSF OCB Ebola Response - Medico-operational. Report. MSF Stockholm Evaluation Unit, 2016. estimaient que les protocoles de soins de MSF, qui interdisaient l’utilisation de perfusions, Interdisaient toute tentative d’amélioration des chances de survie et n’allaient pas assez loin dans le soulagement de la souffrance. Rony Brauman, un ancien président de MSF, a indiqué que l’organisation devait décider si elle accordait la priorité au « traitement de l’épidémie ou aux patients de l’épidémie »Losson, C,‘Interview. Rony Brauman : contre Ebola, « le traitement symptomatique a parfois été négligé, voire oublié »’, Libération, 3 février 2015.. Pourtant, malgré les appels d’un autre ancien président de MSF, Jean-Hervé Bradol, à ouvrir un débat sur certains choix opérationnels de MSF en Afrique de l’OuestBradol, J-H., ‘La réponse à l’épidémie d’Ebola: négligence, improvisation et autoritarisme’, Alternatives Humanitaires, 2016. peu d’efforts ont été faits pour poursuivre la discussion. La présidente de MSF International, Joanne Liu, qui avait exprimé en privé son soutien aux médecins mécontents de la qualité des soins que l’organisation fournissait, a déclaré publiquement : « Beaucoup de personnes, qui n’ont jamais soigné de patients, vont maintenant se prendre pour des experts mondiaux et nous donner des leçons. »Check Hayden, E. ‘Ebola Outbreak Thrusts MSF into New Roles’, Nature, 522, 18–19, 2015.. La croyance générale au sein de l’organisation comme à l’extérieur était que l’intervention de MSF en Afrique de l’Ouest était un immense succès.
L’épidémie dans la province de l’Équateur
En 2018, le paysage de la réponse à Ebola avait changé. La faiblesse de l’OMS en Afrique de l’Ouest avait directement contribué à la mise en place du Programme d’urgence de l’OMS, destiné à garantir une capacité de déploiement rapide et la mise en place d’une direction clairement établie aux niveaux international, régional et national pour répondre aux urgences de santé publiqueWHO, Emergency Response Framework – Second Edition, WHO, Genève, 2017.. Depuis son lancement en 2016, le Programme était intervenu dans le cadre d’autres crises, mais l’épidémie d’Ebola qui s’est déclarée dans la province de l’Équateur en RDC en mai 2018 fut considérée comme son premier véritable test.
La RDC avait déjà connu huit épidémies d’Ebola, essentiellement de faible ampleur et qui s’étaient éteintes d’elles-mêmes, mais dans la province de l’Équateur, l’OMS, conjointement avec le ministère de la Santé congolais, s’est déployée à une échelle sans précédent. L’organisation est intervenue alors que le nombre de cas était encore faible, dans le but d’« agir à grande échelle et rapidement » afin d’éviter les erreurs dont elle avait été accusée en Afrique de l’OuestCrawford, A. et al., The Democratic Republic of Congo’s 10th Ebola Response: Lessons on International Leadership and Coordination, ODI, Londres, 2021.. Un budget initial de 57 millions de dollars a été demandé aux donateurs, dont la majorité a été dépensée au cours du premier moisWHO, ‘Bulletin humanitaire, R.D. Congo, Numéro 8’, 8 mai 2018.. Visiblement en accord avec cette approche, trois centres opérationnels de MSF sont également intervenus, mobilisant 60 employés internationaux et 106 nationaux ainsi que 60 tonnes de matérielMédecins Sans Frontières, ‘Update: Ebola Outbreak in Equateur Province, DRC’, press release, 29 mai 2018. dans cette lointaine province rurale au cours des trois premières semaines de la réponse. Leur ambition ne se limitait plus seulement au soulagement de la souffrance, les communications publiques de MSF déclarant alors qu’« avec l’intervention adéquate et la surveillance rigoureuse de la situation, il [était] possible de limiter la propagation de l’épidémie »Médecins Sans Frontières, ‘Update: Ebola Outbreak in Equateur Province, DRC’, press release, 29 mai 2018. via le traçage et l’isolement précoce des personnes qu’on suspectait atteintes de la maladie. Ces affirmations ne se vérifieront toutefois pas en Équateur. La plupart des 54 cas d’Ebola ont été identifiés dans les dix jours ayant suivi la déclaration de l’épidémieWHO, ‘Ebola Virus Disease: Democratic Republic of Congo. External Situation Report 17’, 25 juillet 2018. avant qu’une réponse véritable ne soit mise en place. Soixante pour cent de ces personnes sont décédées, un taux de mortalité équivalent à ceux des précédentes épidémies en RDC. Les vaccins contre le virus Ebola n’ont été introduits que vers la fin de l’épidémie, alors que la transmission avait déjà pratiquement cessé. Pourtant, lorsque l’épidémie fut déclarée terminée, près de deux mois après l’identification du dernier nouveau cas, les acteurs de la réponse ont affirmé avoir rapidement « maîtrisé l’épidémie » sous la direction de l’OMS et du ministre congolais de la Santé, le Dr Oly IlungaDowell, S., ‘The Democratic Republic of Congo Just Stopped a Killer Disease in Its Tracks. What’s Next?’, Gates Foundation, 31 juillet 2018.. Avant que toute réflexion critique puisse être menée, l’attention s’est portée sur le Nord-Kivu.
La première phase de l’épidémie du Kivu
La course aux cas
MSF connaissait depuis longtemps le Nord-Kivu, y étant intervenue pour la première fois au début des années 1990. Au cours d’un atelier de réflexion mené au siège de MSF à Paris en 2017, les conséquences d’une opération dans la région avaient été discutées, notamment au regard de l’inévitable déstabilisation des systèmes de santé locaux inhérente à la mise en place d’un système de rémunération parallèle et à la délivrance de soins gratuitsBrauman, R., ‘Should I Stay or Should I Go? Médecins Sans Frontières et les stratégies de sortie’, MSF-Crash, 2017.. Le contexte d’insécurité du Nord-Kivu était également bien connu de MSF. Quatre membres de l’association avaient été enlevés par un groupe armé près de Beni en 2013 ; trois d’entre eux n’ont été jamais trouvésMédecins Sans Frontières, ‘Six Years on, Still No News of Our Colleagues Held Hostage by Armed Group ADF’, statement, 11 juillet 2019.. En conséquence, au début de l’année 2018, MSF France décida de ne pas intervenir à Beni, malgré les preuves d’un accès insuffisant aux soins pédiatriques et chirurgicaux dans la ville. MSF conduisait néanmoins six projets à travers la province lorsqu’une épidémie d’Ebola fut confirmée dans le Nord-Kivu, le 1er août 2018.
À la fin du mois de juillet, après avoir entendu des rumeurs selon lesquelles des décès inexpliqués se produisaient depuis des mois à Mangina, dans l’extrême nord du Nord-Kivu, des membres de l’équipe du projet de MSF à Lubero ont apporté leur soutien à une enquête du ministère local de la Santé et du personnel de l’OMS. La confirmation rapide en laboratoire de la présence du virus Ebola dans des échantillons de sang, prélevés sur quatre patients au centre de santé local, a conduit le ministère de la Santé à déclarer l’épidémie. L’équipe de MSF, constituée de personnel local sans grande expérience d’Ebola, a commencé à installer un dispositif ad hoc dans le centre de santé pour fournir des soins à ces patients et à toute personne malade suspecte. Un logisticien congolais de MSF a décrit ce moment comme une période brève et intense de « collaboration constructive », durant laquelle MSF et le personnel de santé local ont travaillé de longues heures dans des conditions difficiles pour réorganiser la structure existante. Cette approche locale allait toutefois vite évoluer sous la pression d’une réponse nationale et internationale en pleine expansion.
La déclaration d’une nouvelle épidémie dans l’est du pays a conduit au déplacement massif du personnel du ministère de la Santé et de l’OMS de l’Équateur, de Kinshasa et de Genève vers le Nord-Kivu. Deux jours après la confirmation des premiers cas, un Centre des opérations d’urgence (EOC) a été installé à Beni, à 30 km de Mangina, sous la coordination d’un directeur du ministère de la Santé congolais et d’un gestionnaire d’incident de l’OMS. Les autorités sanitaires locales de la province du Nord-Kivu n’ont guère été impliquées dans ce groupe de coordination. L’EOC a choisi des protocoles techniques et d’organisation élaborés en Afrique de l’Ouest et dans l’Équateur pour développer le premier Plan stratégique de riposte (PSR1), décrit par un coordonnateur de MSF comme un copier-coller de la stratégie utilisée dans la province de l’ÉquateurLa structure d’intervention initiale décrite dans le PSR1 comprenait huit « piliers » : la surveillance (dont le traçage des cas contacts, les points d’entrée et la vaccination), les laboratoires, la prise en charge médicale, la communication et l’engagement communautaire, le soutien psychosocial, la prévention et le contrôle des infections (dont les inhumations dignes et sans risque), la logistique et la sécurité. L’objectif initial était l’installation rapide des éléments fondamentaux d’une réponse « efficace » selon le modèle utilisé lors des épidémies précédentes (WHO, WHO’s Response to the 2018–2019 Ebola Outbreak in North Kivu and Ituri, the Democratic Republic of the Congo. Report to donors for the period August 2018 – June 2019, Genève, 2019.). Un premier budget de 44 millions de dollars a été demandé pour couvrir trois mois d’activités de la réponseCrawford, A. et al., The Democratic Republic of Congo’s 10th Ebola Response: Lessons on International Leadership and Coordination, ODI, Londres, 2021..
Comme dans l’Équateur, MSF a également choisi d’« agir à grande échelle et rapidement ». Le jour même de la déclaration de l’épidémie du Kivu, alors que seulement quatre cas étaient connus, trois centres opérationnels de MSF ont mobilisé des équipes d’urgence pour répondre à l’épidémie. MSF étant considérée comme un « partenaire privilégié » en raison de son expertise en matière d’Ebola et du fait qu’une équipe était déjà opérationnelle à Mangina, un représentant de l’organisation a été invité à participer au groupe de travail de l’EOC coordonnant l’intervention de BeniMédecins Sans Frontières, ‘New Ebola Outbreak Declared in North Kivu’, project update, 5 septembre 2018.. Ce rôle a été assumé par la section belge de MSF, la plus expérimentée dans les interventions contre les épidémies d’Ebola, lui conférant de fait la responsabilité de la définition des actions de MSF. Toutes les sections avaient cependant initialement exprimé leur accord sur la stratégie élaborée dans le PSR1. Lorsque le ministère de la Santé a appelé les « partenaires » à se positionner, MSF a proposé de prendre la direction de la prise en charge médicale des patients atteints d’Ebola. Ce qui justifiait ce choix n’a pas été explicitement documenté à l’époque, mais lors d’entretiens ultérieurs, le personnel de MSF a énoncé des ambitions de « soulager les souffrances », « sauver des vies » et « contrôler l’épidémie ». Beaucoup ont estimé que, comme cela avait été démontré en Afrique de l’Ouest, seule MSF avait l’expertise et l’expérience nécessaires pour atteindre ces objectifs. Certains ont également mentionné la volonté de MSF de participer à l’étude sur de nouveaux traitements contre Ebola, qui nécessitait l’accès à une cohorte de patients et à des structures dans lesquelles la réaliser. D’autres ont rappelé que, lors des premières réunions de planification, les coordinateurs de MSF avaient également demandé à être impliqués dans des activités de « promotion de la santé » communautaire et de vaccination, mais que cela avait été refusé par la direction du groupe de travail. Selon un membre du personnel de MSF, « l’OMS a déclaré qu’elle ne voulait pas que les partenaires se dispersent trop, mais, en réalité, elle ne voulait pas que nous soyons considérés comme les leaders ».
MSF a rapidement décidé que le centre de santé de Mangina était peu adapté aux soins des personnes atteintes d’Ebola, et a donc entrepris de construire un centre de traitement Ebola sous tente à proximité. En deux semaines, MSF avait équipé la structure, recruté et formé du personnel et commencé à recevoir des patients. Cependant, en acceptant d’offrir des services de « prise en charge », les coordonnateurs de MSF avaient donné leur accord pour que le personnel soit sélectionné uniquement dans les listes fournies par le ministère de la Santé, qui déterminait également le barème ou l’échelle des salaires que MSF verserait. MSF avait également accepté de n’avoir aucun contrôle sur le choix des patients qui seraient admis dans le service, et d’isoler et observer tous les cas « suspects » amenés au centre par les équipes de surveillance du ministère de la Santé et de l’OMS. Ils ne seraient autorisés à quitter le centre qu’après deux tests de laboratoire négatifs, effectués à deux jours d’intervalle. Le personnel de MSF présent lors de ces premières discussions a rappelé qu’il existait peu de marges de négociation sur ces points, indiquant que d’autres ONG avaient dû respecter les mêmes règles. Cependant, il n’est pas certain que ces « compromis » aient été discutés plus largement dans l’organisation, ni qu’aient été considéré leurs conséquences potentielles.
Cependant, ces conséquences se sont manifestées rapidement. Disposant de trente lits à son ouverture, pour un coût estimé par le coordinateur du projet MSF à 1 million de dollars, le centre Ebola de Mangina a été rapidement submergé. En quelques jours, la capacité a dû être augmentée à 70 lits pour faire face au nombre d’admissions. Après un premier groupe de cas positifs au cours du premier mois, la plupart des personnes amenées par la suite au centre se sont révélées négatives au virus Ebola. Certaines étaient légèrement ou pas du tout malades, d’autres souffraient de maladies graves que la structure n’était pas en mesure de prendre en charge. La mise en place de soins de support en Afrique de l’Ouest avait été rudimentaire en raison de la crainte de la contamination du personnel lors des soins et des désaccords au sein de MSF au sujet des bénéfices d’une mise sous perfusion des patients pour lutter contre la maladie. Les intentions de développer de nouveaux protocoles de soins Ebola au Kivu ont été entravées par le large éventail de pathologies et la gravité des maladies dont souffraient les patients, bien qu’à partir de septembre toutes les personnes présentant un résultat positif au test Ebola se soient vu proposer un traitement curatif expérimental par voie intraveineuse. Sa délivrance, encadrée par un protocole de traitement « à usage compassionnel » dans des centres de traitement désignés, avait été autorisée par les autorités congolaises.
Bien que cela n’ait pas été indiqué dans les documents de MSF rédigés à l’époque, le personnel médical a exprimé lors d’entretiens ultérieurs sa frustration de n’avoir pas été en mesure de fournir des soins de support personnalisés (comme les transfusions sanguines) et son impression qu’en admettant tout le monde sans distinction pour les tests ils agissaient plus comme des « préposés dans une salle d’attente de laboratoire » que comme des médecins et des infirmiers qualifiés. Ils ont également considéré la qualité des soins offerts par MSF comme inférieure à celle fournie par l’ONG Alima, qui avait ouvert un centre de traitement Ebola à l’hôpital général de Beni et participait à la documentation d’un nouveau « paradigme » de soins de support améliorés, qui incluait les perfusions, les transfusions sanguines et le cas échéant l’oxygénothérapie pour les patients présentant des signes de maladie grave, qu’ils soient ensuite testés positifs ou non au virus EbolaFischer, W et al, ‘Shifting the Paradigm – Applying Universal Standards of Care to Ebola Virus Disease’, New England Journal of Medicine, 380: 15, 1389– 91, 2019..
Bien que les cas fussent circonscrits à un petit secteur avant la détection de l’épidémie, les personnes contaminées commencèrent bientôt à quitter Mangina et de nouveaux cas « importés » émergèrent dans différents endroits du Grand Nord Kivu et de la province de l’Ituri voisine. MSF, disposant de fonds privés et d’un accès rapide aux ressources, a vite offert ses services dans chaque endroit où une personne infectée était identifiée (voir la carte). Dans plusieurs zones, une équipe de MSF a mis en place une unité Ebola, recruté et formé du personnel et commencé à observer et à tester les patients, sans jamais recevoir un autre cas positif. Dans certains endroits, MSF a décidé de refermer les unités lorsqu’il n’y avait aucune preuve de transmission locale de la maladie, afin que l’équipement puisse être déployé ailleurs ; dans d’autres, les coordinateurs du ministère de la Santé ont insisté pour que la structure reste ouverte, que les cas suspects continuent d’être admis et le personnel payé. Pour libérer une partie de sa capacité d’action, MSF a essayé de transférer certains dispositifs à d’autres acteurs impliqués dans la réponse à l’épidémie, mais, comme ces acteurs devaient d’abord confirmer la disponibilité des fonds sur le budget total de la réponse, les transferts ont souvent été retardés. En novembre, les centres Ebola étaient remplis de personnes souffrant de malaria ou de complications liées à la grossesse, tandis que plus d’un tiers des 400 cas d’Ebola étaient morts « au sein de la communauté », principalement dans des structures locales de santé, n’étant jamais parvenus jusqu’à un centre de traitementAruna A et al, CDC Ebola Response. Ebola Virus Disease Outbreak - Democratic Republic of the Congo, August 2018-November 2019. MMWR Morb Mortal Wkly Rep. 2019 Dec 20 ;68(50):1162-1165.. Selon un infirmier de MSF, il semblait que l’organisation essayait d’être partout mais n’était pourtant jamais « au bon endroit au bon moment ».
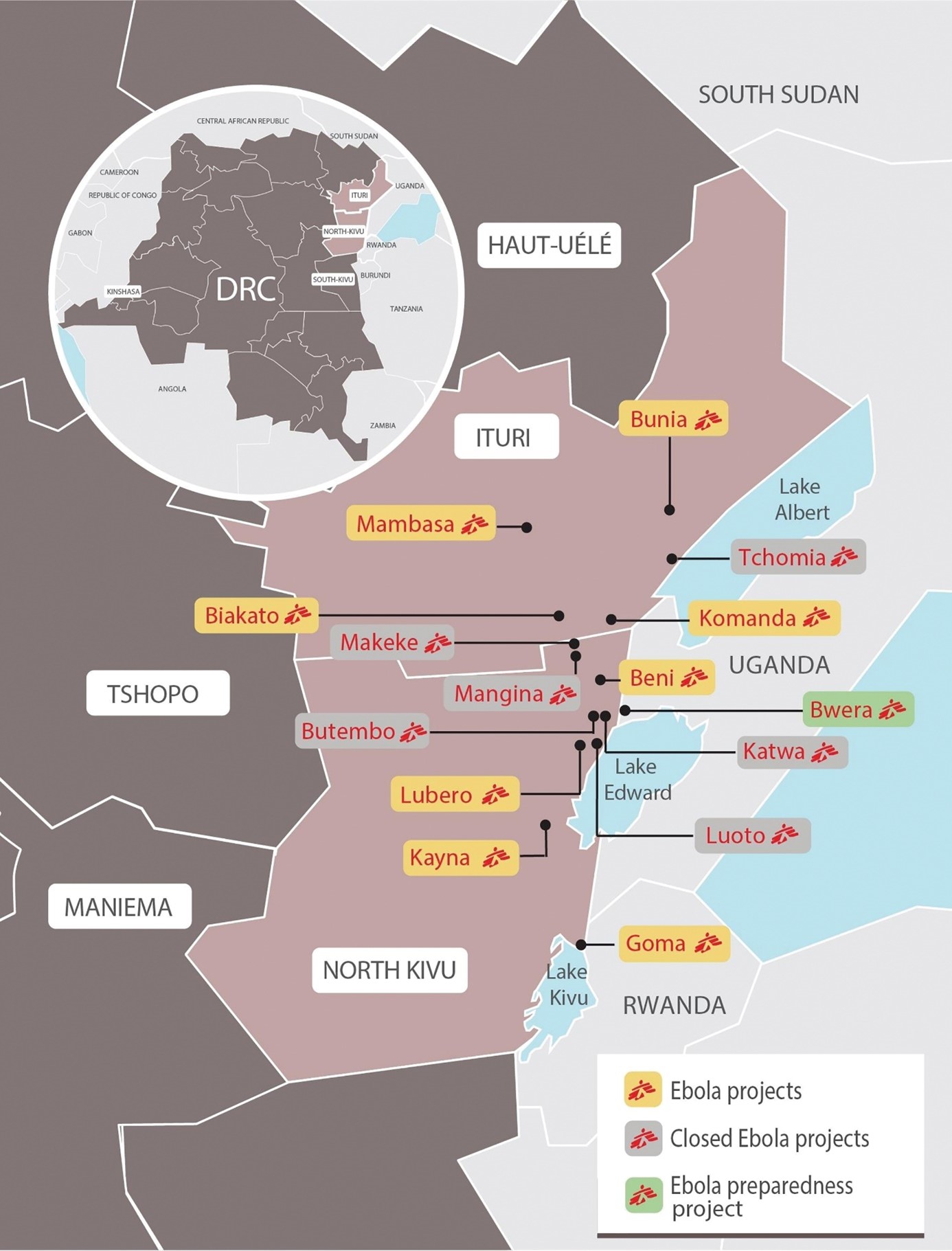
Carte des activités Ebola de MSF dans les provinces du Nord-Kivu et de l’Ituri, août 2019
Source : MSF, www.doctorswithoutborders.org/what-we-do/news-stories/story/ebola-outbreak-democratic-republic-congo-november-crisis-update.
Tensions et bénéfices sociaux et politiques
L’augmentation des taux d’infection et de mortalité n’était pas le seul élément indiquant un problème dans la réponse. Au moment où je me suis rendue dans le Nord-Kivu, au début de l’année 2019, le personnel congolais de MSF faisait ouvertement allusion à la corruption endémique dans la « riposte » – le nom communément donné à la réponse au virus Ebola dirigée par l’OMS et le ministère de la Santé –, notamment dans les pratiques de recrutement, les locations de véhicules et les activités de vaccination. Certains se plaignaient d’une injustice flagrante et de népotisme, faisant remarquer que le salaire d’un travailleur impliqué dans la réponse à Ebola, fixé par les autorités sanitaires nationales, était plus élevé que celui généralement versé par les ONG internationales, et beaucoup plus élevé que dans le système de santé publique. Ils se plaignaient également de la corruption qui entravait l’accès à la vaccination.
Un membre du personnel congolais de MSF
La première discussion a eu lieu au Nord-Kivu, en mars 2019 ; suivie d’un entretien téléphonique en avril 2020. a raconté qu’il avait entendu dire que l’admission dans le centre Ebola de MSF était utilisée comme une forme de punition – par exemple, pour les personnes qui ne pouvaient payer les frais dans les structures de santé locales. La menace d’une orientation vers un centre Ebola était une tactique d’extorsion efficace, car personne ne voulait être isolé pendant trois jours sous une tente, où la nourriture était jugée insuffisante et où les gens mouraient seuls d’autres maladies qu’Ebola. Il avait également entendu que des agents de santé locaux, contrariés que les centres de traitement Ebola fournissent des soins et des médicaments gratuitement à des patients souffrant de maladies mineures, répandaient des rumeurs selon lesquelles le personnel humanitaire étranger volait des organes ; et que même les personnes souffrant clairement d’Ebola pouvaient payer pour éviter d’être transférées vers un centre.
Les tensions politiques autour de l’épidémie se sont aussi accrues, affectant les efforts de réponse. Le 26 décembre 2018, le président congolais Joseph Kabila a annoncé la suspension des élections présidentielles à Beni et Butembo, invoquant le risque de transmission d’Ebola dans les bureaux de vote. Les dirigeants politiques de l’opposition, soupçonnant une manœuvre politique visant à priver de leur droit de vote les habitants de régions connues pour être défavorables à Kabila, ont appelé la population locale à protester. Les manifestations qui ont eu lieu le lendemain sont rapidement devenues violentes. À Béni, un centre MSF construit pour trier les patients « suspectés » d’être atteints du virus Ebola a été attaqué par les manifestantsMohamed, H., ‘Protesters in DRC’s Beni Target Ebola Centre over Election Delay’, Al Jazeera, 27 décembre 2018. entraînant la fuite des patients et du personnel. Le personnel de MSF a également mentionné la foule de personnes qui tentait de forcer l’entrée de son hôtel avant d’être dispersée par des membres des forces armées congolaises qui tiraient à balles réelles.
Les relations de MSF avec la « riposte »
Les rapports de terrain et les communications publiques de MSF durant les premiers mois de l’épidémie révèlent peu de signes d’inquiétude quant à la stratégie de la réponse, bien qu’il y soit indiqué que l’épidémie pourrait ne pas être « sous contrôle », probablement du fait que « les patients ne compren[aient] pas l’importance d’une hospitalisation et d’un traitement précoce »Médecins Sans Frontières, ‘New Ebola Outbreak Declared in North Kivu’, project update, 5 septembre 2018.. Rohan et McKay attribuent cette incapacité à ajuster la stratégie à un phénomène d’« inertie manifeste », arguant du fait que la taille et la complexité de la réponse au Kivu empêchaient les acteurs de s’adapter rapidement aux nouvelles donnéesRohan, H. and McKay, G., ‘The Ebola Outbreak in the Democratic Republic of the Congo: Why There Is No “Silver Bullet”’, Nature Immunology, 21, 591–4, 2020.. Les deux auteurs l’expliquent par des « préoccupations légitimes concernant les défis logistiques que représenterait un changement des protocoles largement utilisés dans la réponse, et la crainte que la redéfinition de procédures opérationnelles standards et la remise à niveau du personnel constitueraient tout simplement un défi trop grand ». Ce qui suppose néanmoins que les praticiens avaient identifié des problèmes dans l’approche, mais décidé qu’il était tout simplement trop difficile d’apporter des changements. Cela n’est pas évident lorsque l’on examine les actions de MSF. La décision de l’OMS de ne pas qualifier l’épidémie d’urgence de santé publique de portée internationale (USPPI) n’a pas fait l’objet de commentairesButler, D., ‘WHO Says Africa’s Latest Ebola Outbreak Is Not an International Emergency’, Nature, 17 octobre 2018.. En octobre 2018 et janvier 2019, les coordinateurs de MSF étaient présents lors de l’élaboration de nouveaux plans stratégiques de riposte gouvernementaux (PSR2 et PSR3), quasi inchangés par rapport au PSR1, mais demandant des augmentations budgétaires de 61 millions et 147 millions de dollars respectivementCrawford, A. et al., op.cit.. Seuls les bailleurs institutionnels de la réponse ont fait remarquer que l’épidémie semblait s’accélérer malgré les ressources déployées pour la contenir, et qu’ils « ne percevaient pas le PSR3 comme une base viable pour l’émission de fonds »Independent Oversight and Advisory Committee [IOAC] for the WHO Health Emergencies Programme (2019), IOAC Mission Report. Democratic Republic of the Congo 24 April–2 May 2019, OMS, Genève, 2019.. Néanmoins, ceux-ci ont tout de même été alloués, et, comme l’a décrit un acteur extérieur à MSF impliqué dans la réponse, « la solution approuvée par tout le monde semblait être que le problème finirait par se régler à coups d’argent ».
Lorsque des désaccords se manifestèrent entre MSF et les autorités congolaises lors des réunions de l’EOC de Beni pendant cette période, ils ne portaient pas sur la stratégie. En novembre 2018, MSF, voulant s’impliquer dans la mise en œuvre d’études sur des traitements expérimentaux sous la direction de l’Institut national de recherche biomédicale, a demandé l’ouverture d’un deuxième centre de traitement Ebola à Beni, qui était alors l’épicentre de l’épidémie. Le coordinateur de la réponse de l’EOC a refusé, invoquant l’existence d’un autre centre géré par Alima. Il a seulement autorisé un centre de « transit », où les patients pouvaient être testés et recevoir des soins de support, mais devaient être orientés vers la structure d’Alima pour tout traitement d’Ebola. MSF a accepté d’ouvrir le centre de « transit », mais un coordinateur de l’organisation, frustré d’avoir échoué à négocier l’accès aux patients atteints d’Ebola, s’est plaint que MSF avait été « bloquée » par les autorités congolaises et n’avait pas assez « de place » dans la réponse.
Le désaccord suivant avec les autorités congolaises fut plus dramatique. Début février 2019, des agents de police armés arrivèrent au centre Ebola MSF de Butembo pour faire admettre un patient. N’affichant aucun signe ou symptôme d’Ebola, cette personne avait apparemment été battue, mais l’équipe MSF l’a néanmoins admise pour un test. Une fois son statut négatif confirmé, les coordinateurs de MSF ont adressé une lettre au ministre de la Santé pour se plaindre de l’usage excessif de la force. Un membre du personnel de MSF France a décrit ainsi la réunion suivante du groupe de travail à Beni : le coordonnateur congolais de la réponse de l’EOC, furieux de cette lettre, a accusé MSF de saper les efforts des Congolais pour maîtriser l’épidémie, rappelant également à tous les partenaires que le ministère de la Santé n’était aucunement responsable du comportement des forces armées ou de la police congolaises.
En Europe, des divergences de vues ont surgi entre les centres opérationnels de MSF au sujet du choix des activités et des détails pratiques de leur mise en œuvre, menant à la décision, en janvier 2019, que MSF Belgique ne serait plus le leader de l’organisation à Beni, et que chaque section intervenante de MSF déterminerait et négocierait désormais sa propre stratégieMédecins Sans Frontières, ‘Intersectional meeting/review on the Ebola epidemic strategy and operational response of MSF in DRC’. Internal document, 2019.. Cette décision a toutefois entraîné peu de changement immédiat dans l’activité de MSF ou dans ses relations avec la « riposte ». Fin février 2019, trente nouveaux cas étaient identifiés en moyenne chaque semaine dans le Grand Nord, avec des foyers épidémiques à Beni et Butembo. MSF a poursuivi ses interventions liées à Ebola dans toute la région, versant des indemnités à des centaines de membres du personnel et assistant aux réunions quotidiennes du groupe de travail du ministère, apparemment sans idée de ce qui allait se produire.
Les attaques et leurs répercussions
La nuit du 24 février 2019, pendant une visite de Joanne Liu (alors présidente internationale de MSF) dans le Nord-Kivu, un centre de traitement Ebola de MSF à Katwa a été attaqué par des hommes armés, et l’ensemble de la structure a pris feu. Le personnel et les patients ont fui. Trois nuits plus tard, un deuxième centre de MSF situé à quelques kilomètres, à Butembo, a également été attaqué et incendiéMédecins Sans Frontières, ‘Medical Activities Suspended after Ebola Treatment Centre Attack’, statement, 28 février 2019.. Toutes les activités de MSF à Butembo et Katwa ont immédiatement été suspendues et le personnel international a été évacué. Johanne Liu a rencontré le ministre congolais de la Santé à Kinshasa pour lui expliquer que l’organisation ne reviendrait pas à Butembo ou à Katwa jusqu’à ce que la cause des attaques soit identifiée. À l’époque, la présidente a décrit la conversation comme « cordiale », le ministre la remerciant pour le soutien continu de MSF aux efforts de la réponse.
Une conférence de presse s’est tenue à Genève le 7 mars, lors de laquelle Johanne Liu a annoncé le retrait de Butembo et a lu un communiqué affirmant que, en dépit de la disponibilité des traitements et des vaccins, l’épidémie était hors de contrôleMédecins Sans Frontières, ‘Ebola Response Failing to Gain the Upper Hand on the Epidemic’, communiqué de presse, 7 mars 2019.. Liant les attaques des centres de MSF à divers « griefs politiques, sociaux et économiques [qui] se cristallis[aient] de plus en plus autour de la réponse », elle a signalé comme facteurs déterminants le déploiement massif de ressources financières dans une région « abandonnée », affectée par les conflits et la violence et où la population souffre de longue date de problèmes de santé non pris en charge, l’annulation des élections et les pratiques répressives des forces armées et de la police. Le communiqué présentait MSF comme une organisation « centrée sur les patients et la communauté », demandant que les patients soient « traités comme tels, et non comme une sorte de menace biologique ». Les rapports de presse qui en ont résulté se sont concentrés sur la « militarisation de la réponse »Miles, T. ‘Battle against Ebola Being Lost Amid Militarized Response, MSF Says’, Reuters, 7 mars 2019., plusieurs d’entre eux laissant entendre que MSF s’était retirée de toutes les activités liées à Ebola dans les zones de RDC en guise de protestation.
Le ministre de la Santé, furieux après la conférence de presse, a immédiatement annoncé que MSF n’était désormais plus autorisée à intervenir à Butembo ou à Katwa jusqu’à ce que d’autres discussions aient lieu à Kinshasa. Un porte-parole du ministère indiqua à la presse que MSF semblait se méprendre sur le rôle des forces de sécurité, expliquant que celles-ci intervenaient sous le commandement du ministère de l’Intérieur et non du ministère de la Santé, et qu’elles n’avaient été déployées que pour « protéger les fonctionnaires et les équipements de santé, et pour garantir la sécurité des acteurs de la réponse », tel que MSF le demandaitMiles, T. op. cit..
Après la conférence de presse, la confusion a régné dans l’est de la RDC, pendant que les activités de MSF liées à Ebola se poursuivaient au nord et au sud de Butembo. Alors en visite dans la région, j’ai été inondée de questions par les collègues congolais, qui se demandaient si toutes les activités de MSF liées à Ebola allaient être arrêtées. Certains voyaient une contradiction entre les déclarations de MSF selon lesquelles elle était d’abord concernée par les patients et son retrait simultané de l’épicentre de l’épidémie, et se demandaient si MSF n’abandonnait pas la population de Butembo pour une question de principe moral. Le centre de traitement Ebola de Butembo a été rouvert par le personnel du ministère de la Santé, opérant désormais sous la supervision directe de l’OMS, avec des fonds provenant du budget global de la réponse. Le personnel de MSF a rappelé que la « riposte » avait vite repris « comme si de rien n’était », et que quelques représentants de l’OMS, fortement critiquée par MSF en Afrique de l’Ouest, avaient déclaré avec une note de triomphalisme que la situation s’était renversée. Cette fois-ci, c’était l’OMS qui intervenait directement sur tous les aspects de la réponse, et MSF qui était confinée à la marge. La remarque de Joanne Liu selon laquelle l’épidémie était « hors de contrôle » fut ignorée.
Deuxième phase : La vie à la périphérie
Une « nouvelle » coordination de la réponse
Le retrait de MSF de Butembo a coïncidé avec une réorganisation de la réponse, sinon un changement de la stratégie. À partir de mars 2019, le ministère de la Santé a mis en place un nouveau comité de coordination de la réponse à Ebola à Goma, invitant des représentants des donateurs institutionnels et des organisations clés des Nations unies. Bien que le ministre fût toujours furieux du retrait de MSF de Butembo, et que certains membres du personnel de l’OMS aient continué à commenter le manque de contribution pertinente de MSF à la réponse au virus Ebola, l’organisation a également été invitée à y participer. Cette invitation a été acceptée. Même si chaque centre opérationnel de MSF impliqué dans la réponse à l’épidémie d’Ebola avait convenu de poursuivre sa propre stratégie opérationnelle, ceux-ci ont désigné un représentant commun pour participer au comité, chargé de suivre les points sur l’évolution de l’épidémie, de rendre compte des activités de MSF et de négocier avec la « riposte ».
Les informations présentées lors des réunions quotidiennes de ce comité ont révélé une situation de plus en plus catastrophique. En mai, le nombre de nouvelles infections a grimpé, principalement localisées autour des zones urbaines à forte densité de population de Butembo et de Katwa, atteignant un pic de 120 par semaine. Des équipes de vaccination, qui se déplaçaient avec des escortes armées, ont été régulièrement attaquées, de même que des structures de santé en périphérieCongo Research Group (CRG), Rebels, Doctors and Merchants of Violence: How the Fight against Ebola Became Part of the Conflict in Eastern DRC’, Congo Research Group/Center on International Cooperation, New York, 2021.. Plusieurs employés locaux ont été tués, et, le 19 avril, des hommes armés ont assassiné le docteur Richard Mouzoko Kiboung, épidémiologiste de l’OMS, à ButemboWHO, ‘WHO Ebola Responder Killed in Attack on the Butembo Hospital’, statement, 19 avril 2019.. Pourtant, l’ampleur de la catastrophe n’a pas été publiquement reconnue par les autorités responsables de la « riposte ». En avril 2019, un groupe chargé de la supervision indépendante du programme d’urgence de l’OMS s’est rendu en RDC et a noté l’« absence d’un espace de discussion efficace pour identifier, examiner et résoudre les lacunes dans l’efficacité de la réponse » Independent Oversight and Advisory Committee [IOAC] for the WHO Health Emergencies Programme (2019), IOAC Mission Report. Democratic Republic of the Congo 24 April–2 May 2019OMS, Genève.; mais, au cours du même mois, un comité d’experts convoqué par l’OMS a évalué la situation épidémique et a de nouveau décidé qu’elle ne justifiait pas la déclaration d’une USPPI. Selon le président de cette commission, les experts restaient optimistes quant au fait que « cette épidémie pouvait être maîtrisée »Green, A., ‘DR Congo Ebola Outbreak Not Given PHEIC Designation’, The Lancet, 393: 10181, 1586, 2019.. Cette fois, les représentants de MSF ont critiqué la décision dans The LancetGreen, A., op.cit., arguant que, même si des ressources supplémentaires n’étaient pas nécessaires, la déclaration d’une USPPI soulèverait des questions importantes sur la stratégie de la réponse et forcerait à réévaluer l’approche et à l’ajuster.
Tentatives de réorientation des opérations de MSF
Durant cette période, MSF ne rapportait pas grand-chose lors des réunions de coordination. N’étant plus présente dans l’épicentre de la maladie et n’ayant pas de centre de traitement Ebola dans lequel délivrer des soins, l’organisation a été contrainte de reconsidérer ses opérations. MSF Belgique, dont l’activité principale se situait dans le centre de Katwa, s’est temporairement retirée de la réponse à Ebola. MSF Suisse, qui dirigeait le centre de Butembo, a quitté le Nord-Kivu pour se concentrer sur la province de l’Ituri. MSF France n’a pas eu autant de choix. Quelques jours après les attaques de février, un patient est mort d’Ebola à l’hôpital de Lubero, où une équipe de MSF France soutenait déjà des activités de médecine générale. Le médecin chef de zone, le chef des autorités sanitaires locales de la région, a contacté le coordinateur du projet MSF pour lui demander de l’aide. Expliquant qu’il avait perdu beaucoup d’employés en raison de la rémunération plus avantageuse dans la riposte, il a suggéré que MSF l’aide à réorganiser et à équiper la structure de santé existante, plutôt que de construire un centre Ebola distinct. En échange d’une intervention plus large à l’hôpital, il autoriserait l’équipe MSF à déterminer quels patients seraient testés pour Ebola, ainsi qu’à prendre les décisions concernant le recrutement, la formation et la rémunération du personnel hospitalier, en collaboration avec la direction de l’hôpital. Le coordinateur de projet MSF accepta.
Bien que le nombre de patients Ebola à Lubero soit demeuré bas, les membres de l’équipe de MSF France ont profité de cette expérience pour élaborer une nouvelle stratégieMédecins Sans Frontières, ‘Stratégie générale Urgence Grand Nord Kivu dans un contexte Ebola’. Internal document, 2019., faisant l’hypothèse qu’en intégrant le personnel de MSF dans des structures de santé habituellement fréquentées par la population locale, l’organisation pourrait faire des diagnostics cliniques d’Ebola plus précoces et plus précis. Cela permettrait d’offrir un traitement et des soins de support précoces et ciblés, et ainsi, de réduire la mortalité de la maladie. Puisqu’elles n’étaient toujours pas autorisées à travailler à Butembo et à Katwa, les équipes de MSF ont contacté les autorités sanitaires locales à Beni pour proposer leur soutien à certaines structures de santé. Un coordinateur de MSF a raconté que la plupart des interlocuteurs locaux avaient été rapidement convaincus par la proposition, en particulier lorsque celle-ci était accompagnée d’une offre de soutien matériel et financier qui, jusqu’alors, n’avait été distribuée que via la « riposte ». Pourtant, bien que ces arguments aient convaincu les autorités locales, ils se sont heurtés à la hiérarchie de la réponse.
Une fausse indépendance
Dans les mois qui ont suivi les attaques, la mise en œuvre des nouvelles intentions opérationnelles s’est avéré difficile, car MSF peinait à convaincre les autorités chargées de la réponse à Ebola. Encouragés par l’enthousiasme des autorités sanitaires locales vis-à-vis de l’appui de MSF aux installations existantes, certains responsables de MSF France ont commencé à déclarer qu’ils avaient trouvé un moyen de fonctionner « indépendamment » de la « riposte ». Cependant, comme le ministère de la Santé congolais et l’OMS étaient les leaders officiels de la réponse à Ebola, toute nouvelle activité devait faire l’objet d’une demande d’autorisation auprès de la coordination de la réponse, à Goma. Le personnel de MSF a décrit avoir dû jouer au « chat et à la souris » : il s’accordait sur des activités avec les autorités sanitaires locales, et rédigeait ensuite un protocole d’accord (MOU – Memorandum of understanding) à soumettre au coordonnateur de la réponse congolais. Le format standard du MOU demandait que le ministère de la Santé congolais respecte la charte et les principes de MSF. Le coordinateur de la réponse, heureux de voir ses affirmations selon lesquelles MSF n’était pas coopérative justifiées par l’utilisation de documents juridiques contraignants, refusa systématiquement de signer. Certaines fois, l’équipe MSF a quand même démarré l’activité, sans attendre le feu vert de la « riposte ». D’autres fois, le manque d’autorisation officielle a dissuadé le personnel de MSF, déjà réticent à abandonner des pratiques et protocoles familiers. A un endroit, les autorités locales ont retiré leur soutien et ont demandé à MSF de quitter la région.
À partir de février 2019, MSF France a également tenté de s’impliquer dans la vaccination contre Ebola, notamment par des communications publiques appelant à une augmentation rapide de la couverture vaccinale de la population à risqueMédecins Sans Frontières, ‘Not Contained, New Cases: Three Questions on Vaccines and the Ebola Outbreak in DRC’, interview, 31 juillet 2019.. Cependant, alors qu’au début de l’épidémie MSF avait été autorisée à vacciner certains travailleurs de première ligne, toutes les propositions de de soutien à la vaccination contre Ebola en RDC étaient désormais refusées par l’équipe de l’OMS qui dirigeait l’activité, qui a affirmé que MSF ne respecterait pas les protocoles « d’étude » concernant l’utilisation du vaccin. À la recherche d’alternatives, MSF France et Épicentre, une organisation satellite de MSF dédiée à l’épidémiologie et à la recherche, ont accepté en avril 2019 de soutenir un essai clinique sur un deuxième vaccin contre Ebola, au sein d’une équipe dirigée par l’Institut national de recherche biomédicale (INRB) congolais. J’ai été envoyée à Goma d’avril à septembre 2019 pour coordonner la participation de MSF France à l’étude.
Toutefois, les tentatives d’introduction d’un deuxième vaccin ont également été entravées par l’absence d’autorisation officielle. Les financements et la validation scientifique et éthique de l’étude avaient été rapidement obtenus, mais, bien que la proposition ait été initiée par un institut public congolais, l’INRB, elle n’a pas été approuvée par la « riposte ». Cela semblait moins lié au vaccin lui-même qu’à l’animosité qui existait entre le ministre de la Santé et le professeur Muyembe, le directeur de l’INRB. En avril 2019, Jean-Jacques Muyembe avait produit une analyse virulente de la réponse, accusant le ministère de la Santé d’une « gouvernance faible et d’un manque de direction »Kupferschmidt, K., ‘Ebola Veteran Promises an End to Congo’s Epidemic’, Science, 6 août 2019., et proposant une nouvelle stratégie et une direction qui impliqueraient davantage les autorités locales et les institutions gouvernementales, au-delà du ministère de la Santé. Concernant le vaccin, bien que son introduction ait été recommandée par un comité consultatif de l’OMS, certains membres de l’organisation craignaient un risque d’ingérence dans les études en cours sur le premier vaccinBBC, ‘Ebola Vaccine: Why Is a New Jab so Controversial?’, BBC News, 4 August 2019.. Le ministre congolais de la Santé a affirmé que l’utilisation d’un deuxième vaccin « embrouillerait » la population localeKupferschmidt, K., op.cit.. Rendus nerveux par la controverse dans les médias au sujet de l’étude, et inquiets à l’idée d’être impliqués dans un affrontement entre Jean-Jacques Muyembe et le ministre de la Santé, les coordinateurs de MSF en RDC étaient réticents à engager une discussion avec la « riposte » sur la vaccination contre le virus Ebola, préférant qu’un petit groupe d’employés de MSF France et d’Épicentre s’occupe de toutes les négociations séparément. Le ministre de la Santé donna son autorisation pour l’étude en juin 2019Nakkazi, E., ‘Apply to Trial Ebola Vaccines in DR Congo, Says Ministry’, The Lancet, 6 juillet 2019., mais la retira peu de temps aprèsBranswell, H., ‘Debate over Whether to Test a Second Ebola Vaccine Turns Acrimonious’, STAT, 17 juillet 2019.. En juillet, le président de MSF France écrivit au ministre et au directeur général de l’OMS pour faire part de ses inquiétudes concernant la stratégie de vaccination, mais ne reçut pas de réponse. En septembre, convaincue que l’accès de la population aux vaccins protecteurs était encore insuffisant une année après le début de l’épidémie, MSF publia un communiqué de presse accusant l’OMS d’un manque de transparence dans la gestion de la vaccination contre Ebola en RDCMédecins Sans Frontières, ‘Independent Ebola Vaccination Committee Is Needed to Overcome Lack of WHO Transparency’, press release, 23 septembre 2019.
.
Troisième phase : Les donateurs prennent le contrôle
En juin 2019, bien que les activités de MSF soient restées limitées, l’organisation était de nouveau présente lors de l’élaboration d’un quatrième plan stratégique de riposte (PSR4), associé à un triplement du budget ; 540 millions de dollars étaient désormais demandés pour financer six mois supplémentaires d’interventionsCrawford, A. et al., op.cit.. La demande fut finalement refusée par les donateurs, qui refusèrent d’engager tout financement supplémentaire jusqu’à ce que la stratégie soit réévaluée et que des comptes transparents sur l’utilisation de l’argent déjà alloué à la réponse soient présentésCrawford, A. et al., op.cit.. Cette décision eut des répercussions majeures. Alors que pour la première fois l’OMS et le ministère congolais de la Santé manifestaient publiquement des divisions, une USPPI fut déclarée, le 17 juillet 2019Maxmen, A., ‘Ebola Outbreak Declared an International Public-Health Emergency’, Nature, 17 juillet 2019.. Le lendemain, le président congolais Félix Tshisekedi annonça qu’il plaçait la direction de la réponse à Ebola directement sous son autorité, nommant le professeur Muyembe pour diriger la réponse. En signe de protestation, Oly Ilunga démissionna de son poste de ministre de la Santé. Il sera plus tard emprisonné pour détournement de fonds EbolaCohen, J., ‘Congo Arrests Former Health Minister for Alleged Misuse of Ebola Funds’, Science, 16 septembre 2019..
En août 2019, une nouvelle direction était en place, un nouveau plan stratégique de riposte avait été rédigé et les donateurs, rassurés par les prévisions de Jean-Jacques Muyembe selon lesquelles l’épidémie serait terminée d’ici quelques moisKupferschmidt, K., op.cit., approuvèrent le budget demandé. En raison d’une compréhension mutuelle développée lors de la planification de l’étude sur le second vaccin d’une part, et en raison de l’inclusion par le professeur Muyembe des autorités locales dans la coordination de la réponse d’autre part, les négociations de MSF avec la nouvelle direction furent plus fructueuses. Les activités de soutien aux structures de santé locales ont fini par être officiellement approuvées et le modèle « intégré » a finalement été considéré comme un succèsPark, S-J. et al., ‘What Do Adaptations Tell Us about the Production of Trust? Shifting the “Burden of Change” from People to the Response’, Humanitarian Exchange, Number 77: Special Feature – Responding to Ebola in the Democratic Republic of Congo, Londres, 24 mars 2020.. MSF France a été autorisée à reprendre la gestion du centre de traitement Ebola de Beni en septembre 2019 et a ainsi recommencé à fournir des soins aux patients atteints d’Ebola, adoptant cette fois les protocoles mis en place par Alima. L’étude du deuxième vaccin contre Ebola a débuté en novembre 2019, avec le soutien de MSF. Cependant, le nouveau coordonnateur de la réponse, le professeur Ahuka de l’INRB, s’est également plaint au sujet de l’insistance de MSF à signer un MOU pour chaque nouvelle activité, indiquant qu’il préférait s’engager dans une discussion collective au sujet de l’approche plutôt que de se voir présenter des documents fastidieux laissant peu de place à la discussion.
À partir de septembre 2019, les cas ont commencé à diminuer, passant à moins de dix nouvelles infections d’Ebola par semaine vers la fin de l’année, bien qu’il ait fallu attendre juin 2020 pour que l’épidémie soit enfin déclarée finie. En presque deux ans, 3 470 personnes ont été atteintes d’Ebola et 2 280 d’entre elles en sont décédées, un taux de mortalité immuable de 65 %, à peu près le même que celui des précédentes épidémies d’Ebola en RDC. On estime qu’entre 800 millions et 1,2 milliard de dollars ont été dépensés dans la réponseCrawford, A. et al., op.cit..
Discussion
Les perceptions de succès et d’échec sont intrinsèquement subjectives. La réponse à l’épidémie d’Ebola en Afrique de l’Ouest a été considérée comme un succès pour MSF ; la réponse dans le Nord-Kivu comme un échec de tous les acteurs impliqués. Même si les résultats dans le Nord-Kivu semblent aussi bons qu’en Afrique de l’Ouest, sinon meilleurs – dans les faits, moins de personnel de première ligne infecté et moins de cas en général, donc moins de décès –, la comparaison entre les deux épidémies n’est pas pertinente. Alors que les interventions des acteurs de la réponse en RDC partaient généralement de bonnes intentions, et que les fonds et les ressources allouées étaient plus que suffisants, les activités de la réponse dans le Kivu ont rarement pu être décrites comme salvatrices. Elles ont aussi bien pu aggraver la transmission de la maladie que la limiter, et ont eu comme effet pervers d’entretenir la corruption et la violence.
Cet échec médical et social de la réponse dans le Kivu peut être attribué à une confiance initiale des leaders de la réponse, dont MSF, en une stratégie dont l’efficacité n’avait jamais été démontrée, et qui avait été conçue à une époque où le seul objectif véritablement atteignable était de soulager la souffrance. Alors que son échec a été rapidement évident, il aura fallu trois attaques menées contre des centres de MSF pour que l’organisation conteste cette stratégie ; cette contestation, qui reposait sur une indignation morale et non sur un raisonnement médical ou opérationnel, pouvait facilement être mise sur le compte de la frustration d’avoir été confiné en périphérie de la réponse. Dans un contexte de financement perçu comme illimité et avec une multitude d’acteurs prêts à prendre sa place, le retrait de MSF de Butembo, et donc de fait de la réponse, a eu peu de répercussions.
Lorsque MSF a essayé de réorienter ses actions, les propositions de l’organisation n’ont pas réussi à convaincre les autorités responsables de la réponse. Bien que les négociations aient de toute façon été vaines, compte tenu de la corruption ancrée et de la réticence des autorités à reconnaître l’échec, les positions de MSF vis-à-vis de la direction de la réponse n’ont cessé d’être contradictoires. Tout en déclarant vouloir son indépendance vis-à-vis de la « riposte », MSF a continué de participer à la coordination de la stratégie de la réponse et à demander une autorisation officielle pour chaque nouvelle activité. N’assumant entièrement ni une attitude conflictuelle avec les autorités nationales et l’OMS ni un rôle politique visant à influencer la direction de la réponse en entretenant des relations avec les dirigeants, MSF a choisi de s’allier avec les autorités locales qui étaient exclues de la coordination de la réponse plutôt que de s’associer avec les institutions les plus influentes, à savoir les donateurs, qui recherchaient une stratégie alternative convaincante et une direction à soutenir. MSF a toutefois probablement contribué involontairement à des changements dans le leadership de la réponse en soutenant une étude « controversée » sur les vaccins.
Qu’en est-il du futur ? Si l’on revient aux débats qui ont eu lieu avant 2013, pourquoi MSF devrait-elle continuer à intervenir dans la lutte contre Ebola si ses actions ont si peu de chances d’améliorer la situation et risquent même de contribuer à l’aggraver ? Fondamentalement, parce qu’il existe maintenant une chance de succès. Pour la première fois, de nouveaux produits « qui changent la donne » sont disponibles, dont des vaccins pour protéger les personnes susceptibles d’être exposées à la maladie et des traitements par anticorps monoclonaux qui neutralisent efficacement le virus. L’ambition d’établir une approche nouvelle et efficace contre Ebola est finalement réalisable ; il devrait maintenant être possible de développer des stratégies qui utilisent au mieux ces produits et intègrent les nouvelles connaissances au sujet de la maladie ainsi qu’une meilleure compréhension des spécificités sociales et politiques des endroits où se produisent les épidémies d’Ebola. Ne pas saisir cette opportunité serait un échec. Mais pour élaborer toute nouvelle politique de santé publique, les autorités nationales et internationales qui superviseront les futures réponses à Ebola doivent aussi être convaincues. Nous ne savons pas encore de quelle façon seront gérées les activités liées à Ebola en RDC, ni comment elles seront financées, mais il est certain que des épidémies continueront à survenir dans le pays. Il y en a déjà eu trois depuis la fin de l’épidémie du Kivu en 2020. MSF ne doit pas attendre la prochaine grande épidémie pour tenter d’imposer une nouvelle stratégie, ou, pire, tenter de recréer l’ancienne. Pour éviter un échec futur, toute nouvelle approche doit être établie lors d’une discussion collective avec les institutions congolaises et internationales qui seront impliquées dans la mise en œuvre de la réponse, et MSF devra accepter sa part de responsabilité dans les résultats.
Pour citer ce contenu :
Natalie Roberts, « MSF et Ebola dans le Nord-Kivu. Positionnement, politique et pertinence », 4 novembre 2022, URL : https://msf-crash.org/fr/medecine-et-sante-publique/msf-et-ebola-dans-le-nord-kivu-positionnement-politique-et-pertinence
Si vous souhaitez réagir à cet article, vous pouvez nous retrouver sur les réseaux sociaux ou nous contacter ici :
Contribuer